La pandemia de la enfermedad por el coronavirus 2019 (COVID-19) constituye uno de los desafíos más trascendentes y dramáticos que ha debido enfrentar la Salud Pública mundial en los últimos cien años. Quizás la magnitud haya sido subvalorada en sus comienzos en China en diciembre de 2019, pero la propagación posterior de manera exponencial en Europa y América del Norte no dejó dudas de que podría colapsar los recursos humanos y de insumos, descartables y tecnológicos, en la mayor parte del planeta.
El 5 de marzo se comunicó el primer caso importado en Argentina, y el 11 de marzo la Organización Mundial de la Salud declaró la pandemia, cuando ya la incidencia de casos era más que preocupante. Desde entonces, se están observando las consecuencias a nivel sanitario. Por otro lado, el período de incubación del virus puede llegar a ser de hasta 14 días y se desconocen otros parámetros de su comportamiento. En este sentido, el nivel de anticipación en la planificación de las estrategias de Salud Pública resulta esencial para minimizar las consecuencias graves en términos de morbimortalidad. El aislamiento físico y la cuarentena obligatorios han sido elementos de esa estrategia y, en Argentina, están vigentes desde el 20 de marzo, fueron renovados el 31 de ese mes y continuarán, al menos, hasta el 27 de abril, acorde al anuncio presidencial del viernes 10 de abril pasado.
Un trabajo muy importante sobre el modelo de simulación de escenarios posibles para la presentación de la COVID-19 se publicó en The Lancet – Public Health el 25 de marzo de 20201. Un grupo de investigadores argentinos utilizó ese modelo epidemiológico para plantear los resultados a nivel sanitario de las distintas estrategias de contención de la epidemia, a fin de ofrecer una visión más completa a las autoridades locales2. Se plantearon distintos escenarios para la salida de la cuarentena, teniendo en cuenta su extensión y la manera de concluirla, completamente en un mismo día o por etapas. El objetivo del trabajo fue realizar una simulación de casos de COVID-19 para el Área Metropolitana de Buenos Aires (AMBA), con diferentes estrategias para controlar la propagación del virus y la reapertura de la cuarentena.
En cuanto al método, se simuló el brote del virus utilizando un modelo epidemiológico SEIR3, por el período de un año. Se consideró la población total del AMBA para el año 2020 y se dividió en 16 grupos etarios con bandas de 5 años (por ejemplo: grupo de 0 a 5 años y de 60 a 65 años de edad) siendo el último grupo el que incluye todos los individuos de más de 75 años. Esto se realizó para tener en cuenta patrones específicos de contacto para cada grupo etario.
Simulaciones del modelo SEIR
Simulación 1: Post cuarentena escalonada
Se plantean cuatro escenarios.
- Sin establecimiento de una cuarentena obligatoria.
- El escenario base realizado en Argentina: cuarentena obligatoria desde el 20 de marzo con una fuerza de trabajo habilitada de 15% (tomado en función del personal autorizado). En este escenario la cuarentena finalizaría el 13 de abril de 2020, día a partir del cual se habilitaría la fuerza de trabajo en tres fases cada dos semanas (ejemplo: el 13 de abril la fuerza de trabajo habilitada es de 30%, el 27 de abril de 50% y el 11 de mayo de 100%).
- Extensión de la cuarentena obligatoria hasta el 1 de mayo, y habilitación de la fuerza de trabajo de forma similar al escenario anterior, en tres fases cada dos semanas (30%, 50% y 100%).
- La cuarentena finaliza el 1 de junio de 2020, fecha a partir de la cual se habilitan los trabajadores en tres fases cada dos semanas (30%, 50% y 100%).

En los Gráficos 2 y 3 se pueden observar los efectos del retardo de la aparición del rebrote de COVID-19 debido al escalonamiento de la cuarentena. Se observa que 15 días extra de cuarentena retardarían un mes el rebrote. Sin embargo, mantener la cuarentena con una fuerza de trabajo de 15% podría ser insostenible para la economía. Por lo que se sugiere abrir la cuarentena de forma paulatina y cerrarla nuevamente en caso de que sea necesario. El mayor impacto parecería estar en aumentar la proporción de trabajadores de la forma más escalonada posible (aumentando la cantidad de semanas entre las distintas aperturas o agregando un escalón más).
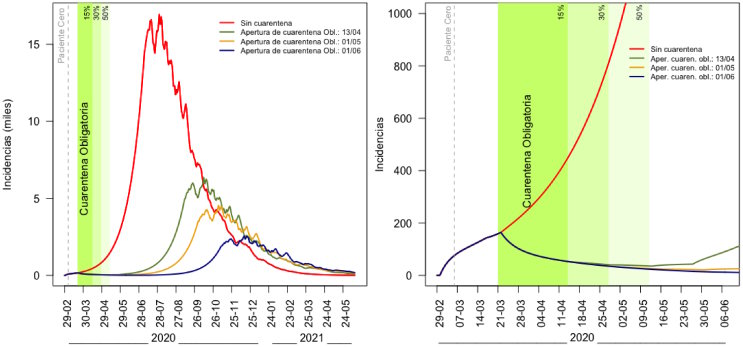
Frente al escenario de supresión escalonada de la cuarentena y partiendo de la estimación de que 5% de los individuos infectados podrían requerir internación en terapia intensiva, habría aproximadamente 97.000 infectados simultáneamente (ver Figura 1), lo que implicaría 4.830 internados en terapia intensiva por día entre los meses de agosto y octubre.
Suponiendo que la cuarentena se extiende 15 días más, la mayor cantidad de infectados simultáneos resultaría de 69.600, requiriendo 3.480 camas en terapia intensiva.
Simulación 2: Post cuarentena y luego vida normal
Para confirmar la hipótesis del beneficio del escalonamiento en la apertura de la cuarentena se plantea también el escenario de apertura completa de la fuerza de trabajo post cuarentena.
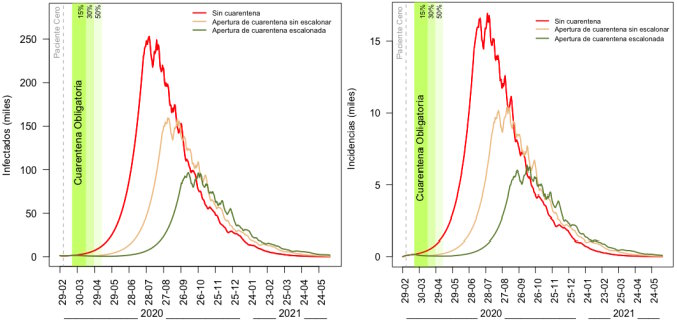
Observando los resultados de esta simulación puede verse que abrir la cuarentena abruptamente podría disparar el rebrote mucho tiempo antes, lo que confirma el impacto de realizar el esfuerzo para lograr una apertura escalonada de la cuarentena obligatoria.
En términos de requerimientos hospitalarios y siguiendo bajo los supuestos de que 5% de los casos necesita internación en terapia intensiva, abrir la cuarentena de un día para el otro puede repercutir en casi 160.000 infectados simultáneamente, lo que implicaría 7.970 internados en terapia intensiva diarios entre los meses de junio y agosto. Es decir, 65% más de infectados simultáneos que en el escenario de apertura escalonada.
Simulación 3: Separación de casos clínicos y asintomáticos
También se plantea la posibilidad de que los niños contagian menos que los adultos y se presentan en general como asintomáticos. Teniendo en cuenta esto y planteando los escenarios de la simulación 1, los resultados obtenidos se muestran en los Gráficos 5 y 6.
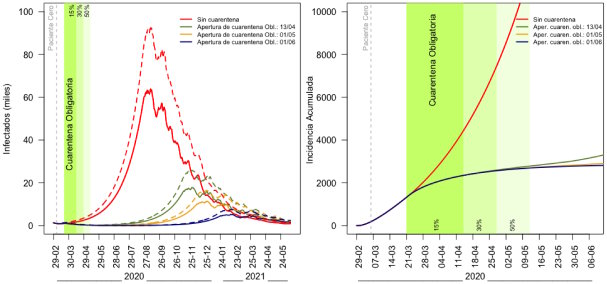
Suponiendo que 5% de los casos necesitan internación en terapia intensiva, y siguiendo el escenario actual puede haber casi 25.900 infectados (clínicos y subclínicos) simultáneamente, lo que implicaría 1.300 internados en terapia intensiva diarios entre los meses de septiembre y noviembre. Este es sin dudas el planteo más optimista así que sólo debería tomarse como perspectiva inferior.
Comentarios
El modelo confirma, por un lado, la importancia de haber impuesto la cuarentena en el momento que se hizo, ya que impidió la rápida propagación inicial del virus. Esta primera medida de mitigación permitió al sistema de salud absorber a todos los infectados del primer brote, pero no debería ser considerada como suficiente para que no colapse una vez terminada la misma.
Los resultados de las simulaciones también confirman la necesidad de realizar una apertura de cuarentena lo más escalonada posible sobre todo en las zonas de mayor concentración poblacional, para evitar que la velocidad de propagación aumente debido, por ejemplo, a traslados innecesarios o contacto estrecho en los lugares de trabajo.
El peor caso sería finalizar la cuarentena el 13 de abril de 2020, permitiendo a 100% de la población circular y trabajar. Esto generaría en el mes de agosto una necesidad de 8.000 camas de terapia intensiva de manera simultánea para atender los pacientes infectados.
Por otro lado, el escenario más optimista simulado se da para el caso en que la cuarentena finalice el 1 de junio de 2020, día a partir del cual se habilita la fuerza de trabajo de manera escalonada en tres fases separadas en dos semanas cada una. En este caso, la cantidad máxima de camas de terapia intensiva requeridas serían 2.000 durante el mes de diciembre.
Por lo tanto, extender la cuarentena 55 días y abrirla de forma escalonada reduce la necesidad de camas de terapia intensiva en 75% y atrasa el pico de demanda cuatro meses, dando al sistema la posibilidad de prepararse y adecuarse para la necesidad.
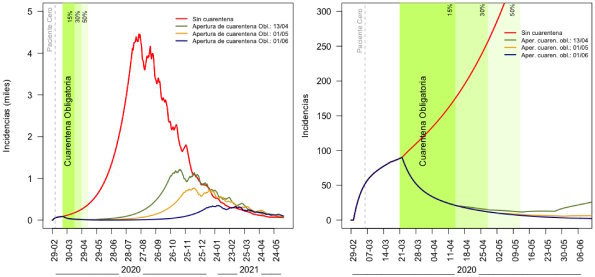
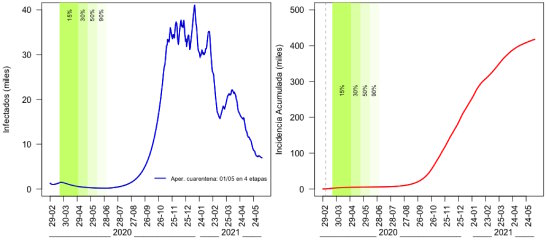
Se entiende que este último escenario es muy difícil de mantener sin afectar la economía, por lo que se sugiere finalizar la cuarentena el día 1 de mayo de 2020, espaciando las etapas cada tres semanas y agregando una última en donde vuelvan a trabajar los individuos más vulnerables así como aquellos con enfermedades preexistentes. En este caso, las cuatro etapas mencionadas permitirían la salida de la cuarentena de 30% de la población, seguida por un porcentaje de 50% a las tres semanas y luego 90% a las seis semanas del inicio. La cuarta etapa que comprende 100% de la población se propone a las nueve semanas de iniciado el fin de la cuarentena. En este caso se requerirán un máximo de 2.100 camas de terapia intensiva y los altos requerimientos comenzarán en el mes de octubre, disminuyendo la demanda en 73% respecto del peor caso y dando al sistema dos meses más para prepararse. Los resultados de este escenario se muestran en el Gráfico 7.
Es importante destacar que el sistema de salud argentino presenta algunas dificultades adicionales que, básicamente, se podrían resumir en tres aspectos:
La marcada fragmentación y heterogeneidad del sistema de salud, fraccionado en subsector público, privado y sistema de obras sociales. En el subsistema público se encuentran los pacientes sin otra cobertura (30% aproximadamente), en una situación muy diferente al subsector privado. Distinta es la realidad de la medicina prepaga y, podría asumirse, que el subsector de la seguridad social se encuentra inserto en medio de esos dos panoramas.
Un aspecto crucial es la disponibilidad de camas, respiradores y recursos físicos (áreas de aislamiento adecuadas y de terapia intensiva), tecnológicos y humanos en todo el sistema de salud. Fundamentalmente, además de la adecuada provisión de insumos descartables y equipos de ventilación mecánica y asistencia circulatoria, el recurso humano capacitado y disponible para conformar un equipo de salud adecuado sería el factor limitante más significativo. Sumado a esto, su potencial reducción por la eventualidad del contagio (está sucediendo en países relevantes como España e Italia) obligaría a la incorporación de voluntarios, personal mal equipado o insuficientemente preparado e instruido, que podría resultar menos eficiente y expandir la ola de contagios en forma significativa.
El sistema de atención ambulatoria, domiciliaria o en geriátricos, los sistemas de traslados prehospitalarios y el de cuidados crónicos de pacientes afectados, se verán severamente alterados durante el curso de la pandemia.
Como limitación del estudio, debería aclararse que las simulaciones se hicieron teniendo en cuenta al AMBA como un sistema cerrado, por lo que el modelo no toma en cuenta cambios demográficos en el área, incluyendo aquellos dados por migraciones e inmigraciones. No se consideran, por lo tanto, los efectos que podrían tener las masas poblacionales ingresando y egresando del Área Metropolitana desde y hacia otras zonas del país, lo que afectaría de manera negativa los resultados al aumentar la población expuesta e infectada. Ese tipo de migraciones internas o entre provincias vecinas podría cambiar la propagación del virus, con el consecuente peligro de un rebrote, sumado a cualquier otra patología crónica que haya sufrido limitaciones en su atención.
Como trabajo futuro podría ajustarse la cantidad inicial de infectados para cada banda etaria, según la distribución de casos reportados para la zona estudiada durante el primer mes. Esto podría ser importante ya que no es lo mismo que los infectados estén en la banda de más de 60 años que en la de 20 a 40 años.
Por último, debe advertirse que este modelo no considera la influencia del factor climático en los cambios de la velocidad de propagación y que todavía se desconoce la reacción del virus frente a los cambios estacionales. Esto implica que un invierno muy crudo o cualquier fenómeno natural imprevisto podrían alterar la afectación poblacional y la necesidad de internaciones por factores relacionados a ello, sobre todo en las poblaciones socioeconómicamente más vulnerables del tercer cordón del conurbano.
Conclusiones
Independientemente de las dudas y limitaciones planteadas en este comentario, relacionadas con la eficacia de los modelos matemáticos experimentales en el mundo real, surge una comprobación relevante desde el punto de vista epidemiológico.
Las intervenciones no farmacológicas o mecánicas, basadas en el distanciamiento físico sostenido, tienen un gran potencial para reducir la magnitud del pico y conducir a un menor número general de casos. La reducción y el aplanamiento del pico epidémico son particularmente importantes, ya que reducen la presión aguda sobre el sistema de salud. El levantamiento prematuro y repentino de las intervenciones podría conducir a un pico secundario que se puede aplanar relajando las intervenciones gradualmente.
- Puede consultar el artículo completo, en inglés, haciendo clic aquí.
- Puede consultar el artículo completo haciendo clic aquí.
- El modelo epidemiológico SEIR tiene en cuenta que la población se divide en cuatro grupos de acuerdo al estatus de la infección: susceptible (S), expuesto (E), infectado (I) y recuperado (R). Los individuos susceptibles pueden adquirir la infección al entrar en contacto con una persona infectada y de esta manera pasar al estado de expuesto antes de integrar el grupo de infectados. En su evolución la persona puede recuperarse o morir, y, a los efectos de los cálculos del modelo, ambos estados se incluyen en el grupo denominado recuperados.
Fuente: REC
Foto: Pexels











